Eine der folgenschwersten Komplikationen von Immobilität ist die Entstehung eines Dekubitus. Er bedeutet oft den Beginn eines schweren Leidensweges, der nicht selten durch eine inadäquate Behandlung verstärkt wird.
„Viele Dekubitalulzera heilen erst nach Monaten oder Jahren ab. Daher bedeuten Dekubitalulzera für den Patienten eine schwere Bürde: monatelange Immobilisation, Schmerzen, Sepsisgefahr und eine Reihe weiterer Komplikationen, die zu schweren physischen und psychischen Belastungen führen. Und was oft vergessen wird, auch die Pflegenden verspüren Frustration, wenn in ihrer Institution ein klares Dekubituskonzept und die notwendigen Ressourcen zu dessen Durchführung fehlen“, beschreibt Prof. Dr. med. Walter O. Seiler, Emeritus Medical Consultant Universitätsspital Basel, der durch seine grundlegenden klinischen Forschungsarbeiten zum Thema Dekubitus bekannt ist, die Situation.
Obwohl man nun der Dekubitusproblematik verstärkt Aufmerksamkeit widmet und Expertenstandards für eine praktikable Prophylaxe, Behandlung und Pflege erarbeitet und bereitgestellt hat, sind Druckgeschwüre immer noch ein viel zu häufiges Leiden. Nach vorsichtigen Schätzungen des Robert Koch-Institutes (RKI) und des Statistischen Bundesamtes entwickeln in der Bundesrepublik Deutschland jährlich mehr als 400.000 Personen einen behandlungsbedürftigen Dekubitus. Obwohl ein Dekubitus in jedem Lebensalter auftreten kann, sind davon vor allem alte und kranke Menschen betroffen, die in ihrer Mobilität eingeschränkt sind.
Die hohe Dekubitus-Inzidenz ist medizinisch und pflegerisch, aber auch ökonomisch eine große Herausforderung, die nur durch gemeinsame Anstrengungen bewältigt werden kann. Erforderlich sind klare Konzepte zur Dekubitusprävention und -therapie, die sich praxisorientiert umsetzen lassen. Dazu gehört insbesondere ein guter Informationsfluss zwischen Ärzten, Pflegekräften, Angehörigen und Kostenträgern. Denn nur so können zum Wohle des Patienten effiziente Behandlungsmaßnahmen sichergestellt, aber auch Kosten eingespart werden, die ansonsten durch intransparente Prozesse und veraltete Methoden entstehen können.
Erforderlich sind aber auch innovative Konzepte zur lokalen Wundbehandlung, um die zumeist monatelang dauernde Behandlung therapiesicher und wirtschaftlich zu gestalten. Mithilfe der HydroTherapy kann diesen Anforderungen sicher und einfach entsprochen werden.
Die Dekubitusentstehung – ein multifaktorielles Geschehen
Ein Dekubitus entsteht durch Druck (auch in Kombination mit Scherkräften), der auf ein lokal begrenztes Körperareal, meist über knöchernen Vorsprüngen, einwirkt. Da die obersten Hautschichten (Epidermis) aus verhornenden Zellschichten von hoher Festigkeit und Dichtigkeit ohne Blut- und Nervenversorgung bestehen, können sie lange hohem Druck standhalten, bevor es zur offensichtlichen Schädigung kommt. Somit ist davon auszugehen, dass die druckbedingten Schädigungen zuerst die tieferen Schichten wie Muskel- und Fettgewebe betreffen.
Neben dem Hauptfaktor Druck ist aber auch eine nahezu endlose Liste von Risikofaktoren zu beachten, die jeweils auf unterschiedliche Art und Weise die Dekubitusentstehung beeinflussen können. Hilfreich bei der Einschätzung ist deshalb die Unterteilung von Dekubitusrisiken in primäre und sekundäre Risikofaktoren.
Primäre Risikofaktoren beeinflussen den Mobilitätsgrad des Patienten und führen damit zur riskanten Verlängerung der Druckeinwirkungszeit. Das größte Risiko besteht bei vollständiger bzw. totaler Immobilität, wenn keinerlei druckentlastende Spontanbewegungen mehr möglich sind, beispielsweise bei Bewusstlosigkeit, Narkose oder vollständiger Lähmung. Ein hohes Gefährdungspotenzial ergibt sich auch bei relativer Immobilität, weil Spontanbewegungen mehr oder weniger eingeschränkt sind, zum Beispiel durch Sedierung, Frakturen, starke Schmerzen, Halbseitenlähmung oder Sensibilitätsstörungen unterschiedlicher Ursache.
Als sekundäre Risikofaktoren gelten alle Zustände und Krankheitsbilder, die vor allem die Funktionsfähigkeit und Widerstandskraft der Haut beeinträchtigen, sodass es bereits bei kurzen Druckeinwirkungen zur Schädigung kommen kann. Beispiele hierfür sind Fieber (> 38 °C), Infektionen, Malnutrition, Kachexie, dünne, trockene, rissige Altershaut, Hautkrankheiten oder mazerierte, aufgeweichte Haut bei Inkontinenz.
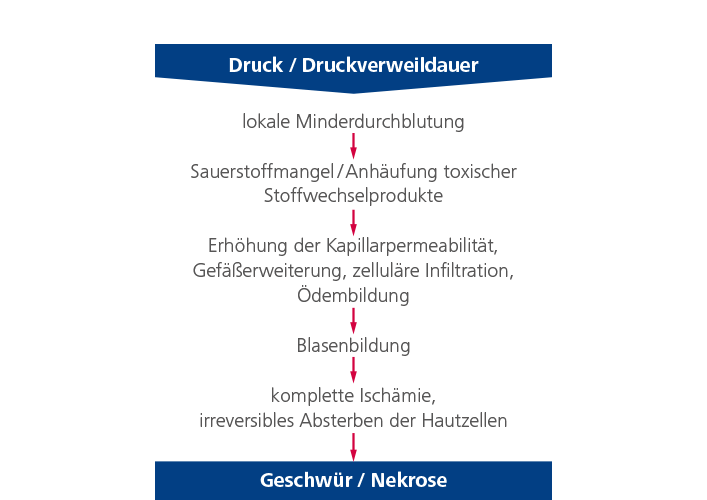
Kurzfristig kann die Haut selbst stärkere Druckeinwirkungen ohne Schädigung überstehen. Bleibt die Druckeinwirkung jedoch bestehen, kommt es in den belasteten Hautzellen durch die sich zunehmend verstärkende Minderdurchblutung zur kompletten Ischämie und zum Absterben der Hautzellen.
Die häufigsten Dekubituslokalisationen
Je nachdem, wo der Druck auf die Haut einwirkt, kann sich ein Dekubitus an jeder Körperstelle entwickeln. Bevorzugt entsteht ein Dekubitus jedoch über Knochenvorsprüngen, die wenig mit Unterhautfettgewebe gepolstert sind. An den fünf klassischen Dekubituslokalisationen entwickeln sich ca. 95 % aller Dekubiti.
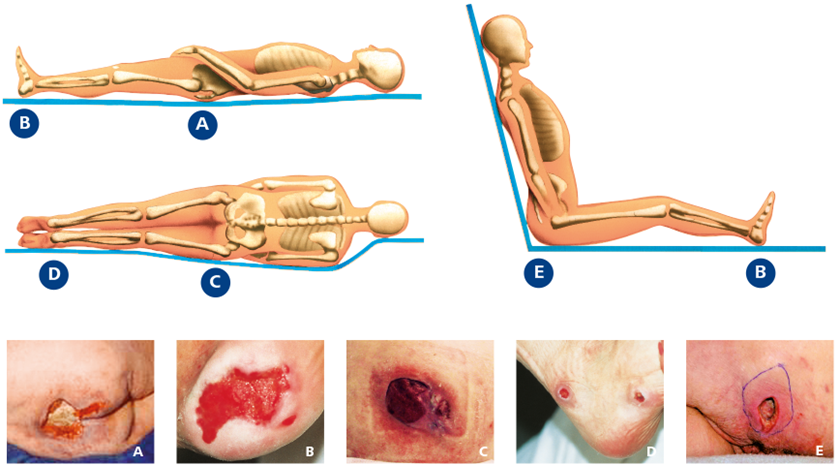
Entsteht in Rückenlage.Ein Dekubitus im Sakralbereich dürfte die häufigste Lokalisation sein. Hier sind oftmals auch tangentiale Scherkräfte mitbeteiligt.
B Fersendekubitus
Entsteht in Rückenlage. Einem Sakral- als auch einem Fersendekubitus lässt sich mit einer 30°-Schräglagerung rechts und links (Seiler et al.) sicher vorbeugen.
C Trochanterdekubitus
Entsteht in 90°-Seitenlage. Eine 90°-Lagerung ist hochriskant und sollte nicht mehr angewendet werden. Als risikoärmste Lagerung empfiehlt sich die 30°-Schräglagerung.
D Knöcheldekubitus
Entsteht in 90°-Seiten-lage. Besonders gefährdet sind die seitlichen Fußknöchel. Wie die Fersen sind sie zusätzlich zur 30°-Schräglagerung durch Freilagern zu schützen.
E Sitzbeindekubitus
Entsteht beim Sitzen (Stuhl / Rollstuhl). Hierbei darf der Patient in Rückenlage liegen, da in dieser Position die Sitzbeinhöcker nicht belastet sind.
Internationale Dekubitusklassifikation*



Allgemeine Prinzipen der lokalen Dekubitusbehandlung
Die langwierige Behandlung und Versorgung eines Dekubitus fällt üblicherweise in den Bereich der Fachpflege. Dies erfordert von den Pflegekräften bzw. Wundtherapeuten umfassendes Wissen und Können. Es empfiehlt sich ein systematisches Vorgehen nach folgenden Therapiegrundsätzen.
Ein Dekubitus entsteht durch anhaltende Druckeinwirkung auf die Haut bzw. Muskel- und Fettgewebe in der Tiefe. Wichtigste Maßnahme jeder Dekubitusbehandlung ist deshalb die komplette Druckentlastung zur Verbesserung bzw. Wiederherstellung der Gewebedurchblutung im betroffenen Gebiet. Ohne Druckentlastung ist eine Heilung nicht möglich und alle weiteren Maßnahmen sind sinnlos. Die Druckentlastung ist dabei über die gesamte Behandlungszeit aufrechtzuerhalten. Jede auch nur Minuten dauernde Belastung bewirkt erneut eine Schädigung und führt zu Rückschlägen im Heilungsverlauf.
Während bisher galt, dass eine ausreichende Druckentlastung durch 2-stündliches Umbetten in die 30°-Schräglagen rechts und links erreicht werden kann, empfiehlt das Deutsche Netzwerk für Qualitätsentwicklung in der Pflege (DNQP) in der 1. Aktualisierung 2010 des Expertenstandards „Dekubitusprophylaxe in der Pflege“ ein flexibles Vorgehen. Demnach sind die Intervalle zwischen den Bewegungsförderungen bzw. Positionsveränderungen zur Druckentlastung abhängig von
- individuellem Dekubitusrisiko des Patienten,
- den therapeutischen und pflegerischen Zielen,
- den individuellen Möglichkeiten und
- der (noch vorhandenen) Eigenbewegung des Patienten
- den Grund- und Nebenerkrankungen
Dies kann praktisch bedeuten, dass ein Patient mit hohem Dekubitusrisiko in ganz kurzen Intervallen (ab 2 Std.) umzubetten ist. Die Häufigkeit der Bewegungsförderung bzw. der Positionsveränderung muss auch in der Nacht der akuten Gefährdungssituation angepasst werden. Die Einschätzung der notwendigen Häufigkeit erfolgt dabei immer unmittelbar durch die Pflegekraft.
Zusätzlich können druckentlastende Hilfsmittel wie Lagerungskissen aus viskoelastischem Schaumstoff oder Anti-Dekubitus-Matratzen hilfreich sein.
Nekrosen werden in der Regel entfernt. Eine Ausnahme bilden Nekrosen an Fersen. Hier wird nur debridiert, wenn zuvor eine periphere arterielle Verschlusskrankheit (pAVK), beispielsweise durch eine sorgfältige Ermittlung des Knöchel-Arm-Index (ankle brachial [pressure] index = ABI), ausgeschlossen oder eine Rekanalisationsoperation erfolgreich durchgeführt wurde.
Nekrotisches Gewebe muss so früh wie möglich chirurgisch exzidiert werden, da sich unter einer Nekrose eine Infektion unbemerkt in die Tiefe ausdehnen kann. Das chirurgische Débridement sollte wegen Schmerzen und möglicher Komplikationen von einem erfahrenen Arzt unter ausreichender Anästhesie im OP durchgeführt werden.
Ist ein chirurgisches Débridement nicht durchführbar, ist eine möglichst rasche Wundreinigung mithilfe der feuchten Wundbehandlung, mit Wundspülungen und einer schonenden mechanischen Ablösung von Nekrosen durchzuführen.
Lokalinfektion und bakterielle Dermatitis sind häufige Komplikationen. Werden sie nicht frühzeitig erkannt, kann sich daraus eine Dekubitalsepsis oder unbemerkt eineOsteomyelitis (auch Osteitis = Knochen(mark)entzündung) entwickeln.
Die Lokalinfektion zeigt sich prinzipiell mit den klassischen Symptomen: Rötung und Überwärmung der Hautareale rings um das Ulkus, brennende Schmerzen im Ulkusgrund und der Wundumgebung, Ödem am Ulkusrand und an der Wundumgebung sowie Bewegungseinschränkung. Systemisch erwartet man Fieber, Leukozytose und ein erhöhtes C-reaktives Protein, wobei diese Symptome im Alter oft fehlen. Ein tiefer Wundabstrich für die bakteriologische Kultur ist hilfreich und ermöglicht im Falle einer Sepsis eine gezielte Antibiotikatherapie.
